Хронический остеомиелит что это
Хронический остеомиелит
Остеомиелит – это гнойное поражение костных структур, при котором изначально поражается костный мозг, а затем другие части кости. Остеомиелит включает в свое понятие остит (воспалительные изменения затрагивают кортикальный слой кости), миелит (вовлечение костного мозга), периостит (воспаление надкостницы, иногда с формированием поднадкостничного абсцесса).
Классификация, причины остеомиелит а
Классифицировать остеомиелит можно:
В практической деятельности гнойного хирурга чаще всего встречается хронический гематогенный и посттравматический остеомиелит. Реже встречается огнестрельный и послеоперационный остеомиелит. Острый гематогенный остеомиелит является проблемой детского возраста (мальчики болеют в три раза чаще девочек), в связи с чем, лечение данного заболевания происходит, в основном, в условиях детского стационара.
Хронический гематогенный остеомиелит – является стадией гнойно-некротичского процесса, которому, как правило, предшествует острая стадия. В 20-30% случаях встречаются первично-хронические формы остеомиелита (абсцесс Бродди, склерозирующий остеомиелит Гарра), которые встречаются у пациентов со сниженном иммунитетом при наличии «дремлющих» очагов инфекции. Типичной локализацией гнойного процесса при хроническом гематогенном остеомиелите являются бедренная и большеберцовая кости.
Посттравматический остеомиелит – хронический остеомиелит после открытых (неогнестрельных) повреждений костей и фактически представляет собой длительно незаживающую рану кости в результате гнойно-некротического осложнения открытого перелома (Никитин Г.Д., 2000).
По данным разных авторов посттравматический остеомиелит чаще всего локализуется на голени и стопе, где образуются наиболее обширные открытые повреждения костных структур.
Посттравматический остеомиелит после открытых переломов может протекать в двух вариантах – с консолидацией зоны перелома и с несросшимся переломом с образованием ложного сустава. В отличие от гематогенного остеомиелита при посттравматическом остеомиелите не происходит образования больших остеомиелитических полостей.
Симптомы остеомиелит а
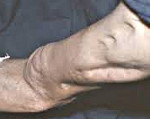
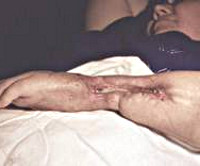
Симптомы различных форм хронического остеомиелита разнообразны и зависят от возраста больного, локализации, распространенности и длительности процесса. Одной из характерных особенностей хронического остеомиелита является его затяжное течение, сменяющееся периодами обострения и ремиссии. В период ремиссии больного, как правило, ничего не беспокоит. Местные изменения могут проявляться образованием свищей, остеомиелитических язв со скудным отделяемым.
В период обострения отделяемое из свищей и язв значительно увеличивается, изменяется его характер. Появляются общие симптомы воспалительной реакции (повышение температуры тела, тахикардия и др.) Период обострения нередко сопровождается развитием параоссальных флегмон, при которых могут отсутствовать характерные местные признаки гнойного воспаления. В некоторых случаях в воспалительный процесс могут вовлекаться крупные суставы. При этом появляются симптомы гнойных артритов.
Диагностика остеомиелит а
Основным методом диагностики остеомиелита является рентгенологическое исследование. Обязательным является выполнение рентгенографии пораженного сегмента в нескольких проекциях. Однако для оценки распространенности деструктивного процесса в мягких тканях, возможности данного метода сильно ограничены. Для полной характеристики патологического процесса данных обычной рентгенографии, как правило, не достаточно. В большинстве случаев при исследовании крупных суставов и костей необходима компьютерная томография и МРТ, позволяющие выявить или уточнить распространенность деструктивных изменений и секвестров.
Радиоизотопная сцинтиграфия применяется для раннего выявления заболевания, позволяет установить приблизительные размеры и локализацию очага.
Для выявления гнойных затеков и параоссальных флегмон необходимо выполнение УЗИ исследования, позволяющего оценить объем и протяженность гнойно-некротического очага мягких тканей.
При наличии свищей обязательным является фистулография. Этот метод позволяет уточнить распространенность свищевых ходов в мягких тканях, костных структурах и объем патологической полости для адекватного выбора оперативного доступа.
Бактериологическое исследование служит для оценки качественного и количественного микробного состава гнойного очага.
Хирургическое лечение остеомиелит а
Хирургическое лечение хронического остеомиелита делится на два этапа: первый – санация гнойно-некротического очага; второй – восстановительных операций на костях и мягких тканях.
Санирующие операции подразделяются на:
После операций на костях часто образуются обширные дефекты тканей, требующие восстановительных операций, которые включают:
В некоторых случая, когда санирующие гнойный очаг, операции неэффективны, а сам гнойный очаг является источником сепсиса, когда отсутствует перспектива сохранения конечности необходимо прибегать к ампутации конечности. Так же ампутация конечности показана при малигнизации остеомиелитических язв.
В заключение стоит отметить, что проблема хронического посттравматического и гематогенного остеомиелита является сложной и до конца не решенной проблемой гнойной хирургии. Лечение должно быть комплексным, включающим консервативную терапию, активную хирургическую тактику, с радикальным удалением очага осте омиелита с последующим восстановительным этапом, состоящим из различных видов кожно-пластических операций и остеосинтеза.
Хронический остеомиелит
Хронический остеомиелит – это хронический воспалительный процесс, поражающий все элементы кости: костный мозг, надкостницу, компактное и губчатое вещество. Обычно становится исходом острого остеомиелита, реже наблюдается первично хроническое течение. Характерно чередование ремиссий и обострений. В фазе обострения наблюдаются симптомы общей интоксикации, боли, отек, гиперемия пораженного отдела и образование свищей. В фазе ремиссии симптомы сглаживаются или исчезают. Диагноз выставляется с учетом анамнеза, клинических проявлений, данных рентгенографии и других исследований. Лечение чаще оперативное, производится секвестрэктомия, по показаниям выполняются реконструктивные вмешательства.
МКБ-10
Общие сведения
Хронический остеомиелит – хроническое воспаление кости. Обычно возникает после острого остеомиелита. Может поражать любую кость, однако чаще страдают длинные трубчатые кости. Отмечается преобладание больных с поражением нижних конечностей. Хронический остеомиелит выявляется у людей любого возраста и пола. Характерно длительное течение с чередованием обострений и ремиссий. Продолжительность ремиссий может колебаться от нескольких недель до нескольких лет.
Длительно существующее воспаление оказывает разрушительное влияние не только на кость, но и на другие органы. Пораженный сегмент может искривляться или укорачиваться, иногда в зоне воспаления формируется ложный сустав. Ограничивается подвижность соседних суставов, возникают контрактуры. При локализации очага в околосуставной зоне возможно развитие гнойного артрита. Свищи с постоянным гнойным отделяемым доставляют пациентам существенные неудобства, являются источником неприятного запаха, затрудняют общение, негативно влияют на карьеру и личную жизнь. У больных, много лет страдающих остеомиелитом, часто выявляются дистрофические изменения внутренних органов и амилоидоз почек.
Причины
Хронический остеомиелит может стать исходом любой формы острого остеомиелита. У детей преобладают хронические гнойные процессы, возникшие на фоне гематогенного остеомиелита. У взрослых первое место по распространенности занимает хронический посттравматический остеомиелит, который обычно развивается на фоне открытых переломов, но может возникать и после оперативных вмешательств по поводу закрытых повреждений кости (такой остеомиелит называют послеоперационным).
Хронический остеомиелит также часто развивается после огнестрельных переломов, сопровождающихся обширным повреждением тканей, разрушенных в результате прямого воздействия снаряда и образования зоны коммоции. Заживление таких ран всегда происходит через нагноение, что способствует формированию хронического гнойного очага в области поврежденной кости. Относительно редко встречаются хронические воспаления кости, обусловленные контактным распространением инфекции (из близко расположенной гнойной раны, флегмоны либо абсцесса).
Патогенез
Первично в очаге воспаления, как правило, действуют грамположительные гноеродные бактерии (стафилококки, пневмококки или стрептококки). По мере хронизации процесса грамположительная флора замещается грамотрицательной или дополняет ее, образуя микробные ассоциации. В посевах из очагов хронического остеомиелита могут обнаруживаться клебсиелла, вульгарный протей, кишечная палочка, синегнойная палочка и другие микроорганизмы.
Вероятность перехода острого остеомиелита в хронический зависит от множества факторов, в числе которых общее состояние организма, наличие или отсутствие иммунных нарушений, особенности строения и кровоснабжения костной ткани, состояние системы кровообращения и т. д. Хронический остеомиелит чаще развивается у пациентов, страдающих от тяжелых соматических заболеваний и сочетанных травм, а также у ослабленных и истощенных больных. Большое значение имеет площадь поражения кости и окружающих мягких тканей.
Острый остеомиелит переходит в хронический спустя примерно месяц после появления первых симптомов. К этому моменту в кости формируются секвестры, начинается отторжение некротизированных тканей, образуются свищи. При отсутствии эффекта от лечебных мероприятий, проводимых в течение 1,5 месяцев с момента начала заболевания, можно говорить о хроническом гнойном воспалении кости. В последующем процесс протекает волнообразно, при этом частота и тяжесть обострений могут существенно варьироваться.
Симптомы хронического остеомиелита
В фазе ремиссии больной чувствует себя удовлетворительно. В пораженной области обычно сохраняется свищ с небольшим количеством гнойного отделяемого, однако признаки общей интоксикации отсутствуют. Иногда свищ закрывается. Местное воспаление слабо выражено, преобладают признаки хронического вялотекущего процесса. Мягкие ткани в зоне остеомиелитического очага уплотнены, кожа с багровым, реже – синюшным оттенком. При хроническом остеомиелите конечности пораженный сегмент, как правило, утолщен, может выявляться отечность дистальных отделов, обусловленная нарушениями крово- и лимфообращения.
Обострение напоминает стертую картину острого остеомиелита. У пациента повышается температура, появляется слабость, разбитость, боли в мышцах и другие симптомы интоксикации. Отек пораженного сегмента увеличивается. Кожа краснеет, болевой синдром становится более интенсивным. Возможно образование межмышечных флегмон, сопровождающееся ухудшением общего состояния и появлением интенсивных распирающих или дергающих болей, нарушающих сон пациента.
Мягкие ткани в области флегмоны становятся напряженными, местная температура повышается. В ряде случаев при пальпации удается определить участок флюктуации. Количество отделяемого по свищу увеличивается. Если в период ремиссии свищ закрылся, состояние больного улучшается после образования нового свища или нескольких свищей, которые могут формироваться как в непосредственной близости от гнойных очагов, так и на значительном удалении.
Диагностика
Основным инструментальным методом исследования при хроническом остеомиелите является рентгенография. На рентгенограммах определяются признаки разрушения кости в сочетании с элементами пролиферации. В области гнойного очага видна полость, часто выявляются секвестры в виде плотных теней с неровными контурами и сохраненным костным рисунком. Вокруг зоны воспаления определяются участки склероза. В фазе обострения возникает периостит, количество и характер периостальных наслоений зависят от давности и выраженности процесса.
Иногда из-за значительного склерозирования кости мелкие очаги на рентгенограммах не выявляются. Кроме того, рентгенография не позволяет оценить изменения мягких тканей, поэтому в сомнительных случаях больных дополнительно направляют на КТ кости и МРТ. Важной частью предоперационного исследования является фистулография, по результатам которой определяется объем и тактика оперативного вмешательства. Фистулография дает возможность увидеть направление свищевого хода, который нередко бывает извилистым и имеет сложную форму. При помощи этого исследования можно определить объем полостей, выявить связь свища с секвестром и т. д.
Лечение хронического остеомиелита
Лечение проводят специалисты в области травматологии и ортопедии. Лечебная тактика определяется в зависимости от состояния больного, выраженности, распространенности и стадии патологических изменений, а также наличия сопутствующих осложнений со стороны пораженного сегмента (ложные суставы, укорочение или грубая деформация конечности) и выраженности дистрофических изменений внутренних органов. В период обострения назначают антибиотики и средства для стимуляции иммунитета, осуществляют дренирование гнойных полостей при помощи специальных игл или катетеров.
В ряде случаев проводится более сложное, многоэтапное лечение хронического остеомиелита. При ложных суставах, укорочении и выраженной деформации может потребоваться остеотомия, резекция участка кости, не вовлеченного в патологический процесс и другие лечебные мероприятия. Для исправления угловых деформаций и удлинения пораженного сегмента конечности врачи-травматологи накладывают аппараты Илизарова.
Прогноз и профилактика
Прогноз зависит от давности заболевания, объема поражения, состояния здоровья пациента и радикальности хирургического вмешательства. При свежих процессах и полном иссечении небольших очагов часто наблюдается полное выздоровление. При застарелом остеомиелите прогноз ухудшается из-за трофических изменений мягких тканей, обширной дистрофической перестройки кости, ухудшения местного кровоснабжения и неблагоприятного общего фона, обусловленного нарушением деятельности различных органов. Тем не менее, оперативное лечение показано даже в запущенных случаях, поскольку хронический гнойный процесс оказывает негативное влияние на все органы и может стать причиной серьезного ухудшения здоровья пациента. Профилактика включает предупреждение и адекватное лечение травм и заболеваний, которые могут стать причиной остеомиелита.
Хронический остеомиелит
Что провоцирует / Причины Хронического остеомиелита:
Патогенез (что происходит?) во время Хронического остеомиелита:
Ряд авторов, рассматривая острый и хронический остеомиелиты как стадии развития остеомиелита, выделяют подострый период заболевания.
Острая стадия продолжается в течение 3-4 нед и сменяется кратковременной подострой.
Хронический остеомиелит характеризуется наличием секвестров, выявляемых к концу 3-4-й недели, их отторжением и формированием свищей.
По мнению некоторых авторов, даже при выраженной деструкции костной ткани необоснованно во всех случаях рассматривать остеомиелит как хронический. Одонтогенный остеомиелит челюстей, при котором формирование костных секвестров происходит активно и завершается к 4-5-й неделям в области верхней челюсти и альвеолярной части нижней челюсти, нельзя считать хроническим остеомиелитом.
Наблюдения над детьми, поступившими в клинику на ранних стадиях заболевания, а также ретроспективный анализ клинико-рентгенологических данных больных с хроническим остеомиелитом нижней челюсти позволил выделить подострую стадию заболевания. Она наступает после стихания выраженных воспалительных явлений, чаще спустя 10-14 дней от начала заболевания, и характеризуется улучшением состояния и самочувствия больного, снижением температуры до субфебрильной, уменьшением воспалительных проявлений в очаге воспаления. Рентгенологически в этой стадии отмечают нарастание деструктивных процессов в кости, а лабораторные показатели, имея тенденцию к нормализации, отражают наличие острого воспалительного процесса в организме. Подострая стадия длится до 3-6 нед, и продолжительность ее определяется различными факторами, немаловажная роль среди которых принадлежит характеру проводимой терапии.
Диагноз хронического деструктивного остеомиелита формулируют на основании клинических, рентгенологических и лабораторных данных. Хроническая стадия заболевания характеризуется удовлетворительным самочувствием больных, нормальной или субфибрильной температурой, свищами, секвестрами, умеренной лейкопенией на фоне незначительного повышения эозинофилов и снижения моноцитов, нормализацией показателей белкового состава крови.
Данные признаки на фоне проводимого лечения отмечают не ранее чем через 3-6 нед от начала заболевания. Этому предшествует подострая стадия заболевания, и проведение рационального и полноценного лечения в этот период может предотвратить переход процесса в хроническую стадию.
Отсутствие эффекта в лечении острого остеомиелита в течении 2-3 курсов интенсивной терапии, что занимает в среднем около 1-1,5 мес, дает основание поставить диагноз хронического остеомиелита.
Хроническим одонтогенным остеомиелитом челюстей болеют чаще дети в возрасте 3-12 лет, что соответствует периоду прорезывания, смены и выпадения зубов, активному росту челюстей. Пик заболеваемости приходится на 5 лет. Наиболее часто «входными воротами» инфекции становятся разрушенные молочные моляры и первый постоянный моляр. Характерно, что у подавляющего большинства больных полость рта не санирована.
Нижняя челюсть у детей поражается одонтогенным остеомиелитом значительно чаще, чем верхняя. Острый одонтогенный остеомиелит верхней челюсти значительно реже приобретает хроническое течение, по сравнению с процессами в нижней челюсти, поскольку анатомо-физиологические особенности ее строения способствуют быстрому прорыву гнойников и купированию остеомиелитического процесса.
Специфическим для детей являются инфицирование и гибель зачатка постоянного зуба. Этот зачаток становится, по сути, секвестром. Но часто на это не обращают внимания, заболевание длится годами, абсцессы и флегмоны периодически вскрывают, но излечения не достигают.
Хронический деструктивный остеомиелит не представляет трудностей в диагностике. Неправильные диагнозы составляют около 11%.
Симптомы Хронического остеомиелита:
Деструктивная форма хронического одонтогенного остеомиелита челюстей развивается, как правило, из предшествующего острого процесса. Клиническую картину хронического остеомиелита определяют локализация, характер и распространенность процесса. Наиболее часто у детей наблюдают диффузный характер течения процесса с распространением его на несколько отделов челюстей, гибелью значительных участков кости и зачатков постоянных зубов. Такое течение процесса более характерно для детей в возрасте 3-7 лет. В ряде случаев отмечают более благоприятное течение заболевания, когда процесс не имеет тенденции к распространению, локализуется в пределах одного-двух отделов челюсти, чаще в области тела и подбородка. Такое течение хронического одонтогенного остеомиелита характерно и для локализации процесса на верхней челюсти.
Самочувствие детей с хроническим деструктивным остеомиелитом челюстей удовлетворительное. Выявляются признаки хронической интоксикации: бледность кожных покровов, снижение аппетита, нарушение сна, вялость и апатичность.
Нередко наблюдается подвижность интактных зубов, располагающихся в очаге воспаления. В связи с воспалительной инфильтрацией мягких тканей, окружающих челюсть, может быть затруднено открывание рта.
Возможны гибель значительных участков кости и повреждение зон активного роста челюсти: у трети больных отмечают секвестрацию и патологические переломы мыщелкового отростка, которые в дальнейшем приводят к деформации зубочелюстной системы. Данные осложнения наблюдаются в большинстве случаев в возрасте до 7 лет.
Диагностика Хронического остеомиелита:
Первые рентгенологические признаки изменения внутрикостной структуры появляются на 7-10-й день от начала заболевания. Отмечают истончение, нечеткость коркового слоя по нижнему краю тела, угла и задней поверхности ветви. Характерна мелкоочаговая деструкция. В течение 3-4-й недели деструктивный процесс нарастает по интенсивности и протяженности, приобретая диффузный характер. Начальные признаки некротизации костной ткани рентгенологически определяются на 3-4-й неделе. К 4-6-й неделе формируются секвестры, чаще в области коркового слоя нижнего края тела, угла и задненаружной поверхности ветви.
В деструкцию, нарастающую по продолжении, вовлекаются кортикальные пластинки нескольких зачатков зубов. Формирование тотального секвестра (мыщелкового отростка с частью ветви) и патологический перелом кости выявляют уже в начале 2-го месяца.
Рентгенодиагностика секвестра основывается на выявлении участка интенсивного уплотнения кости, окруженного со всех сторон зоной разрежения. Ширина этой зоны 4-5 мм и более. На этом же уровне по поверхности кости выявляют массивные периостальные наслоения, охватывающие омертвевший участок кости со всех сторон и создающие секвестральную коробку. Выраженность и плотность периостальных наслоений зависят от давности процесса.
Диагноз патологического перелома мыщелкового отростка требует тщательной дифференциальной диагностики с тотальным секвестром, так как из этого вытекает правильная тактика лечения больного. Рентгенологические симптомы, позволяющие отличить патологический перелом от тотального секвестра.
При оценке рентгенологических данных особое внимание следует уделять состоянию зачатков. Часто вьывляемое на высоте процесса разрушение кортикальных пластинок фолликулов нельзя считать признаком их гибели, так как в дальнейшем, к 5-6-му месяцу от начала заболевания, часто происходит их полное восстановление. Вопрос о гибели зачатка можно решать только при динамическом рентгенологическом контроле и соответствующей клинической картине (наличие свища, воспалительных явлений в области зачатка).
Корковый слой в области деструкции частично разрушается, разволокняется, и на этом уровне возникают периостальные наслоения, в короткие сроки сливающиеся с костью.
Показатели периферической крови у больных в период ремиссии заключаются в умеренной лейкопении, сопровождающейся небольшим повышением количества эозинофилов и снижением содержания моноцитов. Во время обострения повышаются СОЭ и количество лимфоцитов, увеличиваются также cd- и а2-глобулиновые фракции с одновременным снижением альбуминов. В период ремиссии показатели белкового состава крови нормализуются.
Проведенные иммунологические исследования свидетельствуют об угнетении факторов клеточного и гуморального иммунитета у больных с хроническим деструктивным процессом.
Степень угнетения больше выражена у детей в возрасте 3-7 лет и в период обострения заболевания. При благоприятном клиническом течении отмечают нормализацию показателей факторов неспецифической защиты и повышение уровня антистафи-лолизина в крови.
Лечение Хронического остеомиелита:
Лечение комплексное. Используют как консервативные, так и оперативные методы.
Консервативные методы лечения эффективны при давности заболевания 1-1,5 мес. Успеху способствует включение в комплекс мероприятий применение антибиотиков костно-тропного действия, средств иммунотерапии (стафилококковый анатоксин, аутовакцина), стимуляторов ретикуло-эндотелиальной системы (пентоксил, метилурацил). Консервативные методы дают эффект при лечении больных с ограниченным, не имеющим тенденции к распространению, хроническим остеомиелитом с небольшим сроком давности.
Показаниями к оперативному вмешательству служат наличие секвестров, не имеющих тенденции к рассасыванию, длительно существующих свищей и погибших зачатков, а также нарушение функции почек. Учитывая сроки формирования секвестров у детей (4-6 нед от начала процесса), секвестрэктомию следует назначать не ранее чем через 1,5-2 мес от начала заболевания. Величина секвестров и тенденция к их рассасыванию также имеют значение при определении тактики лечения.
При образовании тотального секвестра имеются абсолютные показания к его удалению. В предоперационном периоде, учитывая низкие показатели неспецифических факторов защиты и иммунологической реактивности, назначают средства, стимулирующие специфическую и неспецифическую резистентность организма, что способствует скорейшему заживлению раны, снижению послеоперационных нагноительных осложнений. Антибиотики назначают в послеоперационном периоде или за 2-3 дня до операции. Проводят десенсибилизирующую, витамине- и физиотерапию.
Профилактика Хронического остеомиелита:
Профилактика хронического деструктивного остеомиелита заключается в соблюдении принципов патогенетической терапии острого остеомиелита, чему способствуют ранняя диагностика, своевременная госпитализация, оказание хирургической помощи в полном объеме, назначение рациональной терапии. Возможность образования секвестров в хронической стадии заболевания снижается при проведении 2-3 курсов активной терапии с включением антибиотиков костно-тропного действия, антистафилококковой плазмы и последующей иммунизациии стафилококковым анатоксином и аутовакциной, средств, стимулирующих функции ретикуло-эндотелиальной системы (производные пуриновьи и пирамидиновых оснований). По нашим данным, такое лечение позволило в 2 раза сократить число детей, нуждающихся в секвестрэктомии, по сравнению с аналогичной группой детей, которым не проводилось указанное выше лечение.
Гибель зачатков во всех без исключения случаях приводит к снижению высоты челюсти на этом уровне. Нарушения роста и развития челюсти проявляются в деформации зубной дуги, сужении зубных рядов, смещении косметического центра, формировании патологического прикуса. В отдаленном периоде значительное количество составляют аномалии положения, формы, размеров зубов, поражения структуры твердых тканей зубов.
Диспансерное наблюдение больных, перенесших хронический деструктивный остеомиелит, необходимо осуществлять до 16- 18 лет, т.е. до окончания формирования лицевого скелета. Цель диспансерного наблюдения данного контингента больных заключается в оценке результатов лечения, проведении, при необходимости, амбулаторного лечения, осуществлении профилактических курсов для предупреждения рецидивов заболевания, наблюдении за ростом нижней челюсти, состоянием прикуса, зубных рядов, альвеолярных отростков, положением отдельных зубов для проведения своевременного ортодонтического лечения. При выявлении патологических изменений следует решать вопросы о хирургическом исправлении контуров лица, функционально-косметическом протезировании дефектов зубного ряда в период временного или постоянного прикуса.